Effectiviteit van een Neuroplasticiteitsgerichte Behandeling bij Niet-Aangeboren Hersenletsel
Achtergrond: Niet-aangeboren hersenletsel (NAH) gaat vaak gepaard met aanhoudende cognitieve en fysieke klachten die het dagelijks functioneren belemmeren. NeuroRC ontwikkelde een neuroplasticiteitsgerichte interventie die zich richt op het verbeteren van cognitieve belastbaarheid en veerkracht.
Doelstelling: Deze studie onderzocht de effectiviteit van het behandelprogramma bij individuen met NAH op het gebied van symptoomlast, kwaliteit van leven en werkvermogen.
Methode: In totaal namen 119 cliënten met NAH deel aan het programma. Voor en na de interventie werden meerdere vragenlijsten afgenomen, waaronder de SCAT5 Symptoomevaluatie, Quality of Life after Brain Injury (QOLIBRI), de Work Ability Index (WAI) en het executief functioneren (DEX). Veranderingen in symptoomlast en functioneren werden geëvalueerd met behulp van gepaarde t-toetsen, en effectgroottes. Dit betreft een tussentijdse analyse van een lopend onderzoek; behandelingen en dataverzameling zijn nog gaande.
Resultaten: De gemiddelde symptoomernst nam significant af tussen baseline en week 12 (gemiddelde afname: -29.5 punten; p < .001, Cohen’s d = -1.21). Op de QOLIBRI werd eveneens een significante verbetering waargenomen: de gemiddelde totaalscore steeg van 53.55 bij baseline naar 67.84 in week 12 (gemiddeld verschil = 14.3 punten; p < .001, Cohen’s d = 1.08). Deelnemers werkten voorafgaand aan de behandeling gemiddeld 13.7 uur per week; circa één jaar na het traject was dit toegenomen tot gemiddeld 22.8 uur per week.
Conclusie: Het behandelprogramma van NeuroRC laat veelbelovende effecten zien op symptoomvermindering en dagelijks functioneren bij cliënten met NAH. Deze resultaten onderstrepen het potentieel van intensieve, neuroplasticiteitsgerichte interventies voor deze doelgroep.
Er wordt nog actief aan gewerkt en sommige onderdelen zijn mogelijk (nog) niet volledig of definitief. Laatste bijgewerkte versie: oktober 2025.
1 Introductie
In Nederland leven naar schatting 650.000 mensen met Niet Aangeboren Hersenletsel (NAH). Een aanzienlijk deel van deze groep ervaart langdurige, onzichtbare gevolgen zoals overprikkeling, vermoeidheid, concentratieproblemen en stemmingsklachten. Met name overgevoeligheid voor licht, geluid en andere zintuiglijke stimuli blijkt in de praktijk zeer ingrijpend en beperkend. Deze klachten kunnen relatief alledaagse situaties – zoals deelnemen aan een maaltijd met het gezin, verblijven in zonlicht, of het bezoeken van een restaurant – moeilijk of zelfs onmogelijk maken.
Binnen de huidige revalidatiepraktijk is de heersende opvatting dat deze verhoogde prikkelgevoeligheid niet te herstellen is, en dat behandeling vooral gericht moet zijn op het leren omgaan met de klachten, bijvoorbeeld via het doseren of vermijden van prikkels. Deze opvatting komt overeen met de laatste richtlijnen op het gebied van NAH: de Multidisciplinaire Richtlijn NAH en Arbeidsparticipatie (2021) [1], de Richtlijn Cognitieve Revalidatie (2024) [2] en de Zorgstandaard NAH (2022) [3]. De onderliggende aanname is dat het “filter” dat prikkels moet reguleren blijvend beschadigd is.
Paradoxaal kan de vermijding van prikkels juist leiden tot meer angst en overgevoeligheid, waardoor een ‘fear-avoidance cycle’ ontstaat. Hierdoor nemen klachten van overprikkeling en vermoeidheid toe in plaats van af. Dit mechanisme is vooral bekend uit onderzoek naar chronische pijn [4], maar blijkt ook bij NAH van toepassing [5].
De ontwikkeling van neuroplasticiteitsgerichte behandelingen biedt nieuwe hoop voor (neurologische) revalidatie bij NAH [6]. Neuroplasticiteit verwijst naar het vermogen van het brein om structurele en functionele netwerk te reorganiseren als reactie op interne en externe prikkels [7], en wordt steeds meer erkend als mechanisme achter functioneel herstel na hersenletsel [8]. Neuroplasticiteit is afhankelijk van een combinatie van complexe cellulaire, moleculaire en synaptische processen zoals vermindering van neuro-inflammatie en oxidatieve stress, en verbeterde mitochondriële functie [6]. De interactie tussen deze processen in combinatie met de juiste trainingsprikkel zorgt ervoor dat het brein zich kan aanpassen en bevordert herstel. Het neuroplastische vermogen van het brein is de basis voor de neuroplasticiteitstraining bij NeuroRC: behandeling gericht op het optimaliseren van het herstel van aangedane functies.
Alhoewel onderzoek naar neuroplasticiteit-gerichte behandelingen in opkomst is, gaan deze onderzoeken vaak over één geïsoleerde interventie, zoals bewegen of cognitieve training [9]. Voor zover bij ons bekend is Cognitive-FX (CFX) uit Utah, Amerika de enige andere partij die een, in intensiteit vergelijkbare, intensieve training aanbiedt. Uit onderzoek van de Rijksuniversiteit Groningen blijkt dat 77% van de deelnemers van CFX een betekenisvolle afname van klachten ervaarden [10]. De neuroplasticiteitstraining van NeuroRC laat vergelijkbare, hoopvolle resultaten zien.
In dit artikel beschrijven we de uitkomsten van 117 deelnemers die op eigen initiatief tussen 2022 en 2025 het behandeltraject bij NeuroRC volgden. We analyseren de verandering in hun functioneren aan de hand van metingen op drie niveaus:
2 Resultaten
2.1 Selectiecriteria NAH-groep
De populatie betreft mensen die op eigen initiatief de behandeling bij NeuroRC ondergingen naar aanleiding van aanhoudende klachten na niet-aangeboren hersenletsel. De behandeling wordt beschreven in Paragraaf 4.1. De uiteindelijke analysegroep bestaat uit deelnemers die een geldige voor- en nameting hebben ingevuld voor ten minste één van de onderstaande vragenlijsten.
Symptoomevaluatie (SCAT5):
De deelnemer heeft deze vragenlijst ingevuld in week 1, én minstens één geldige meting na de intensieve behandelweek, dus in week 4, 5, 6, 7, 12, 24, 48 of 96 (post-meting).
Kwaliteit van leven (QOLIBRI):
De deelnemer heeft deze vragenlijst ingevuld in week 1, én minstens één geldige meting na de behandelweek in week 4, 5, 6, 7, 12, 24, 48 of 96.
Work Ability Index (WAI):
De deelnemer heeft deze vragenlijst ingevuld in week 1, én minstens één geldige meting na de behandelweek in week 24 of 48.
Executief functioneren (DEX):
De deelnemer heeft deze vragenlijst ingevuld in week 1 en in week 12.
Executief functioneren ingevuld door naaste van de deelnemer (DEX naaste):
De naaste van de deelnemer heeft deze vragenlijst ingevuld in week 1 en in week 12.
De uiteindelijke analysegroep bestaat dus uit alle deelnemers die een geldige voor- én nameting hebben bij ten minste één van de voorgenoemde vragenlijsten. In de rapportage wordt per vragenlijst afzonderlijk:
een demografisch overzicht gegeven, en
het aantal deelnemers gerapporteerd dat aan de voorgenoemde voorwaarden voldoet.
Van de 169 patiënten met de diagnose NAH in het patiëntenbestand, voldeden 117 deelnemers aan de inclusiecriteria voor ten minste één van de vragenlijsten (SCAT5, QOLIBRI, WAI, DEX, DEX-naaste). In de rapportage wordt voor elke vragenlijst afzonderlijk een demografisch overzicht en het specifieke aantal deelnemers gegeven. Het aantal deelnemers dat aan de criteria voor elke vragenlijst voldeed, is als volgt:
Symptoomevaluatie (SCAT5): 90 deelnemers (Tabel 7),
Kwaliteit van leven (QOLIBRI): 90 deelnemers (Tabel 8)
Work Ability Index (WAI): 70 deelnemers (Tabel 9)
Executief functioneren (DEX): 61 deelnemers (Tabel 10)
Executief functioneren (DEX naaste): 48 deelnemers (Tabel 11)
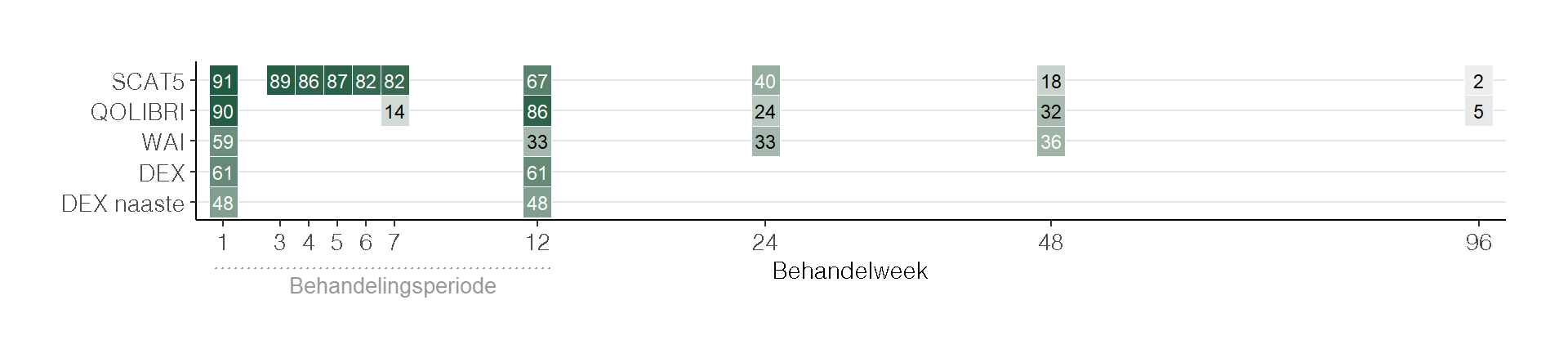
Figuur 1 toont een overzicht van het aantal cliënten per ingevulde vragenlijst, uitgesplitst naar behandelweek.

2.1.1 Demografische kenmerken van de geïncludeerde cliënten
De demografische kenmerken van de deelnemers die voldoen aan de gestelde inclusiecriteria voor minstens één van de vragenlijsten (SCAT5, QOLIBRI, WAI, DEX, DEX-naaste) staan weergegeven in Tabel 1. Ontbrekende gegevens zijn voornamelijk het gevolg van het niet invullen van vragenlijsten door deelnemers, of van administratieve veranderingen zoals het overstappen naar een nieuw dataverzamelingssysteem gedurende de onderzoeksperiode. De onderzochte populatie bestond uit 117 personen met niet-aangeboren hersenletsel (NAH) die een behandeltraject bij NeuroRC volgden. De meerderheid was vrouw (70.9%), met een gemiddelde leeftijd van 43.4 jaar (SD = 11.8) bij aanvang van de behandeling. Gemiddeld waren er 4.2 jaar verstreken sinds het letsel (SD = 6). Bij 70.9 % van de deelnemers was op MRI- of CT-onderzoek geen zichtbare hersenschade vastgesteld.
Er was sprake van een lichte oververtegenwoordiging van hoogopgeleiden. Van de deelnemers had 38.5% als hoogste afgeronde opleiding een hbo- of wo-bachelordiploma, en 23.9% had een masterdiploma of promotietraject voltooid. Daarnaast had 32.5% als hoogste opleiding een havo-, vwo- of mbo-diploma, en 2.6% had maximaal een vmbo-opleiding of lager afgerond. Van 2.6% was het opleidingsniveau onbekend.
Deelnemers volgden verschillende behandelprogramma’s binnen de instelling. Een derde (29.1%) nam deel aan het volledige behandelprogramma, bestaande uit een intensieve behandelweek, boosterdagen en mild hyperbare zuurstoftherapie (mHBOT). Een iets grotere groep (47.9%) volgde het programma zonder mHBOT. Voor de overige circa een derde van de deelnemers is niet gedocumenteerd welke specifieke variant van het behandelprogramma zij hebben gevolgd. Belangrijk hierbij is dat mHBOT vanaf november 2024 niet langer deel uitmaakte van het behandelprogramma.
Van de 117 deelnemers had 89.7% eerder al contact gehad met eerstelijnszorg: 35% volgde fysiotherapie, 29.1% kreeg ergotherapie, en 26.5% had psychologische begeleiding ontvangen. Daarnaast rapporteerde 24.8% een eerdere revalidatiebehandeling in poliklinische setting.
| Subcategorie | Eigenschap | Niveau | N (%) | Gemiddelde (SD) |
|---|---|---|---|---|
| Demografische gegevens | Geslacht | Vrouwelijk | 83 (70.9%) | |
| Mannelijk | 34 (29.1%) | |||
| Leeftijd bij start behandeling | 117 (100%) | 43.4 (11.8) | ||
| Opleidingsniveau | Hbo-, wo-bachelor | 45 (38.5%) | ||
| Havo, vwo, mbo2-4 | 38 (32.5%) | |||
| Hbo-, wo-master, doctor | 28 (23.9%) | |||
| Onbekend | 3 (2.6%) | |||
| Vmbo, havo-, vwo-onderbouw, mbo1 | 3 (2.6%) | |||
| Kenmerken NAH | Soort letsel | NAH zonder zichtbare schade op MRI of CT scan | 83 (70.9%) | |
| NAH met zichtbare schade op MRI of CT scan | 32 (27.4%) | |||
| Onbekend | 2 (1.7%) | |||
| Jaren sinds letsel | 115 (98.3%) | 4.2 (6.0) | ||
| Subdiagnose | Post commotioneel syndroom (aanhoudende klachten na hersenschudding) | 57 (48.7%) | ||
| CVA (hersenbloeding of herseninfarct) | 17 (14.5%) | |||
| Hersenkneuzing | 15 (12.8%) | |||
| Anders | 9 (7.7%) | |||
| Traumatisch hersenletsel met hersenbloeding | 6 (5.1%) | |||
| Diffuus axonaal letsel | 3 (2.6%) | |||
| Onbekend | 3 (2.6%) | |||
| Ontsteking (bijvoorbeeld meningitis of cerebritis) | 3 (2.6%) | |||
| Hersenoperatie | 1 (0.9%) | |||
| Hersentumor | 1 (0.9%) | |||
| Pre-eclampsie / HELLP | 1 (0.9%) | |||
| Status na shock / IC / reanimatie | 1 (0.9%) | |||
| Behandeling | Behandeling NeuroRC | Intensieve week + boosterdagen | 56 (47.9%) | |
| Intensieve week + mHBOT + boosterdagen | 34 (29.1%) | |||
| Onbekend | 23 (19.7%) | |||
| Intensieve week | 4 (3.4%) | |||
| Behandelgeschiedenis | Gevolgde behandelingen | Eerste lijns fysiotherapie | 41 (35%) | |
| Eerste lijns ergotherapie | 34 (29.1%) | |||
| Eerste lijns psycholoog | 31 (26.5%) | |||
| Revalidatie poliklinisch | 29 (24.8%) | |||
| Geen behandeling | 20 (17.1%) | |||
| Neurovisuele therapie | 16 (13.7%) | |||
| Revalidatie klinisch | 16 (13.7%) | |||
| Behanding bij een 2e lijns GGZ instelling of psychiater | 12 (10.3%) | |||
| Onbekend | 12 (10.3%) | |||
| Hersenz | 7 (6%) |
2.2 Symptoomlast (SCAT5)
Voor het in kaart brengen van cognitieve en fysieke klachten maakten we gebruik van de SCAT5 Symptom Evaluation ([11]), een vragenlijst waarbij deelnemers 22 hersenschudding-gerelateerde symptomen beoordelen op een schaal van 0 (geen last) tot 6 (ernstige last). Deze symptomen omvatten onder andere hoofdpijn, duizeligheid, vermoeidheid, concentratieproblemen en overgevoeligheid voor licht of geluid. De somscore van alle items – aangeduid als de ernstscore – varieert van 0 tot 132, waarbij hogere scores wijzen op meer en/of ernstigere klachten. In gezonde populaties worden doorgaans lage ernstscores gerapporteerd (gemiddeld 7,9; [14]).
De gemiddelde ernstscore op baseline bedroeg 54.4 (sd = 23.2) in week 1. Bij afsluiting van het behandeltraject (week 12) was de gemiddelde afname in symptoomernst ten opzichte van baseline -26 punten (sd = 22.5) .
Het verloop van symptoomernst over tijd is weergeven in Figuur 2. Zie Paragraaf 4.2 voor een toelichting op de tijdsaanduidingen op de x-as. Tabel 2 presenteert de gemiddelde SCAT5-totaalscores per behandelweek, inclusief het verschil ten opzichte van baseline. Voor de analyse van veranderingen in scores tussen elk tijdspunt en baseline is gebruikgemaakt van gepaarde t-toetsen.
| Behandelweek | N | Gemiddelde | SD | Verschil t.o.v. baseline | p-waarde | Cohen's d |
|---|---|---|---|---|---|---|
| 1 | 90 | 54.37 | 23.21 | 0.0 | — | — |
| 4 | 85 | 33.79 | 22.11 | -20.6 | 1.15e-14 | -1.01 |
| 12 | 66 | 28.36 | 22.47 | -26.0 | 2.35e-14 | -1.2 |
| 24 | 39 | 29.24 | 25.22 | -25.1 | 3.79e-07 | -0.98 |
| 48 | 18 | 32.00 | 24.59 | -22.4 | 0.000451 | -1.02 |
| 96 | 2 | 16.25 | 5.30 | -38.1 | 0.36 | -1.11 |
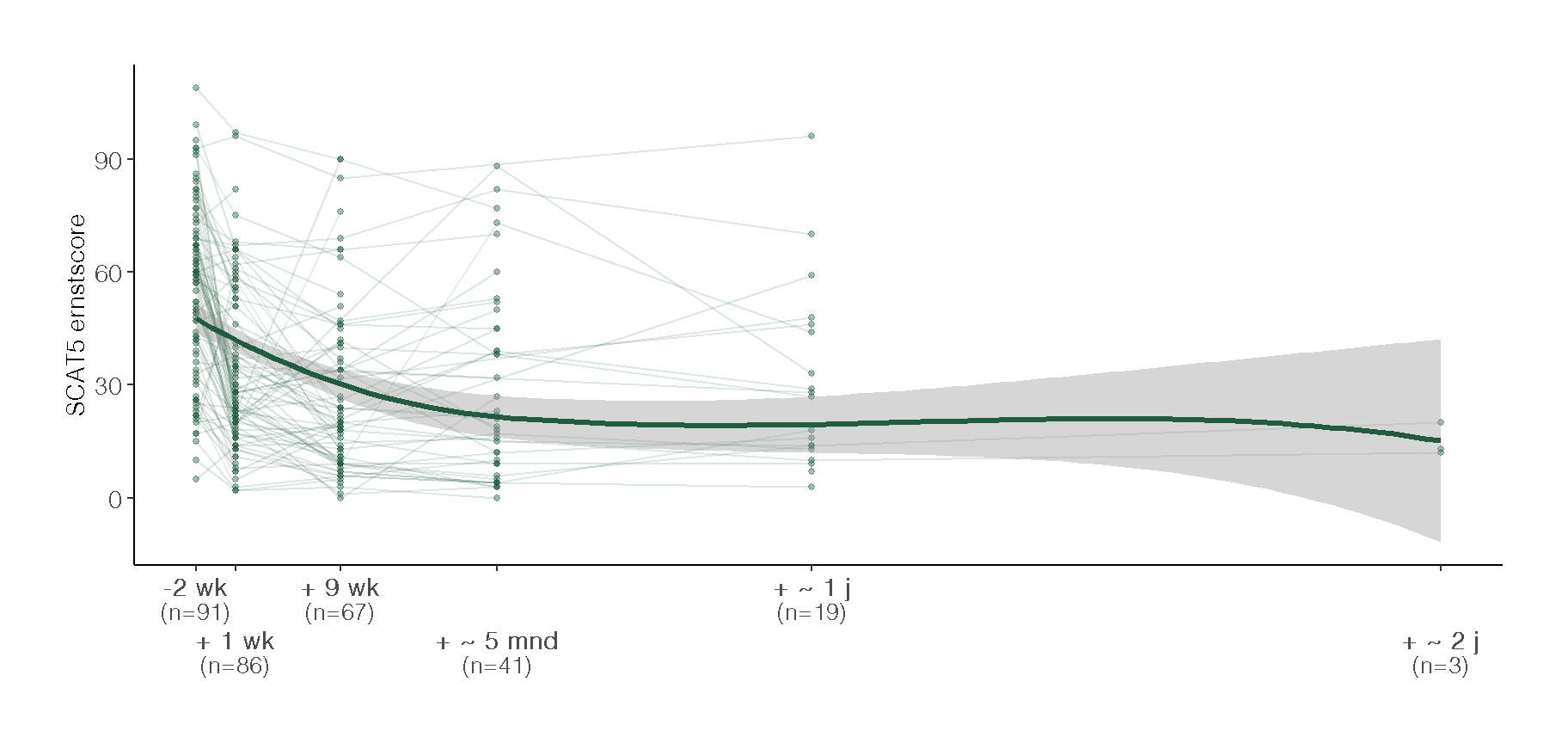
De groene lijn toont een loess-smoothing van het gemiddelde verloop met 95%-betrouwbaarheidsinterval. Alle meetmomenten zijn uitgedrukt ten opzichte van het begin van week 3.
2.3 Work Ability Index (WAI)
De Work Ability Index (WAI) werd ingezet als maat voor de arbeidsinzetbaarheid, zowel voorafgaand aan als op meerdere tijdstippen na afloop van het behandeltraject. In totaal werden bij 70 deelnemers WAI-metingen verzameld op meerdere tijdspunten, waaronder baseline (week 1) en één of meerdere follow-upmomenten (week 24 en 48).
De gebruikte versie van de WAI omvatte zes items, waarmee verschillende dimensies van werkvermogen in kaart werden gebracht (zie Paragraaf 4.3.1: Work Ability Index (WAI)).
2.3.1 Werkvermogen
Het zelfgerapporteerde werkvermogen, gemeten op een schaal van 0 (helemaal niet kunnen werken) tot 10 (volledig werkvermogen), vertoonde een significante toename gedurende de studie. De gemiddelde score bij baseline was 2.8 (SD = 2.5), welke steeg naar 4.6 (SD = 3.1) na 24 weken en 5.8 (SD = 2.8) bij de follow-up na 48 weken (Figuur Figuur 3).
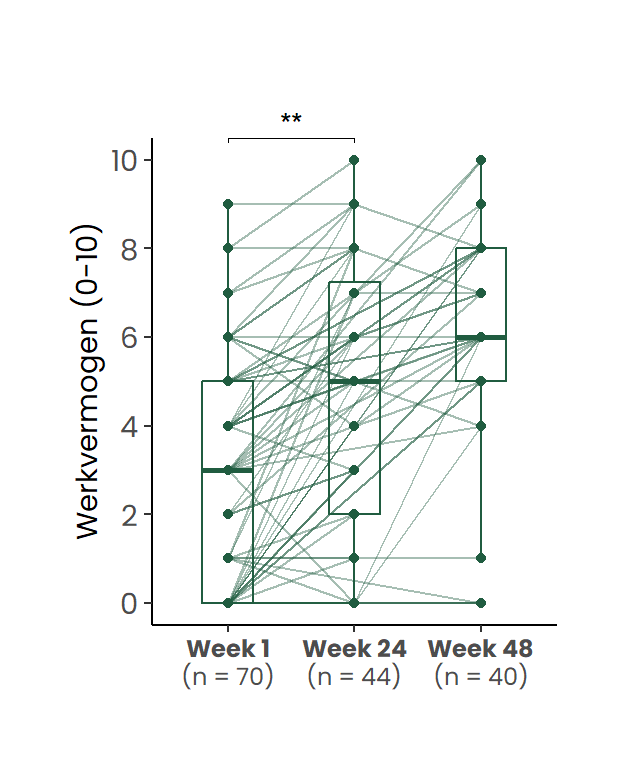
De figuur toont individuele verlooplijnen en de verdeling per tijdstip.
2.3.2 Arbeidsdeelname
Wanneer gestratificeerd werd naar werksituatie op baseline, bleek dat bij de deelnemers die reeds vóór de start van het behandeltraject werkzaam waren (n=41), het gemiddeld aantal gewerkte uren per week toenam van 15.4 uur op week 1, naar 18.2 uur op week 24, en verder naar 22.8 uur op week 48 (Figuur 4 b).
Van de deelnemers die bij aanvang van het traject 0 werkuren rapporteerden (n=29), is voor een deel nog geen follow-up beschikbaar op week 48. Onder degenen voor wie die follow-up wél beschikbaar was, was een meerderheid van 55.6% (gedeeltelijk) teruggekeerd naar werk (Figuur 4 c). Voor de overige deelnemers was mogelijk sprake van een niet-toepasbare werksituatie (zoals pensionering of volledige arbeidsongeschiktheid), of bleek het behandeltraject onvoldoende effectief om het werkvermogen te herstellen.
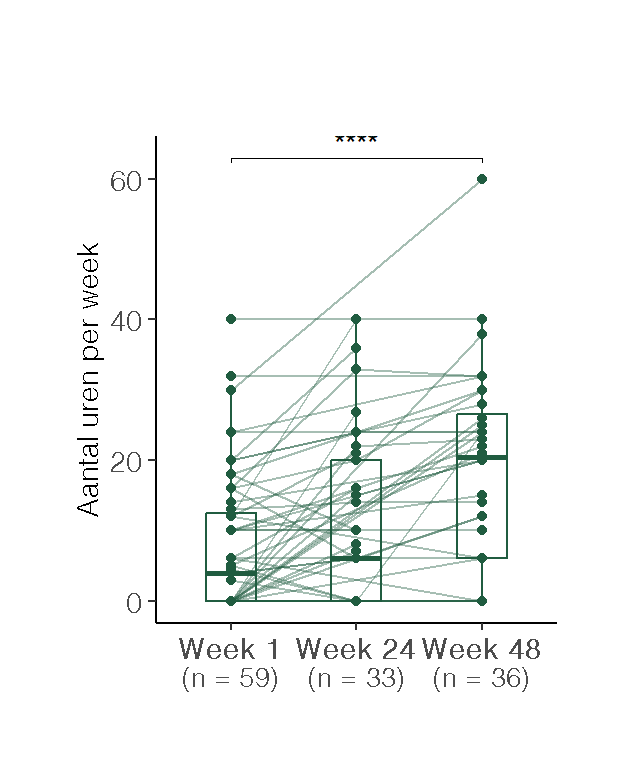
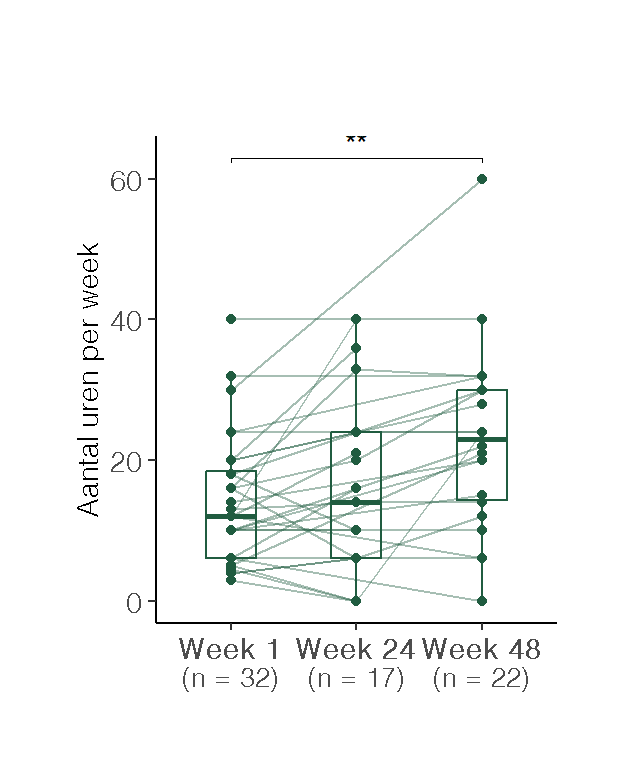
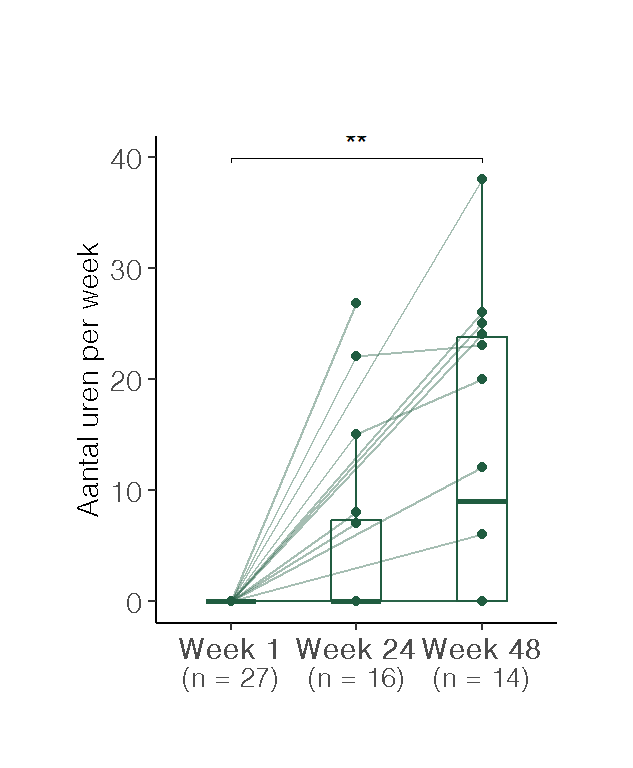
De figuur toont individuele verlooplijnen en de verdeling per tijdstip. (a) gewerkte uren per week. (b) gewerkte uren per week bij cliënten die bij aanvang werkten (week 1 > 0 uur) (c) Gewerkte uren per week bij cliënten die bij aanvang niet werkten (week 1 = 0 uur)
2.4 Kwaliteit van leven (QOLIBRI)
De QOLIBRI (Quality of Life after Brain Injury) is een erkend meetinstrument dat specifiek ontwikkeld werd om de gezondheidsgerelateerde kwaliteit van leven te meten bij personen na traumatisch hersenletsel. De QOLIBRI is ontwikkeld door een internationale werkgroep in het kader van twee meertalige studies, waaraan meer dan 2000 personen met traumatisch hersenletsel deelnamen.
De QOLIBRI is een uitgebreide vragenlijst bestaande uit 37 items, verdeeld over zes dimensies van kwaliteit van leven na hersenletsel. De vragenlijst levert zowel een profielscore per dimensie als een totaalscore op. Dit resulteert in scores waarbij 0 de slechtst mogelijke en 100 de best mogelijke kwaliteit van leven vertegenwoordigt. Binnen een gezonde Nederlandse referentiegroep in de leeftijdscategorie 41–64 jaar bedraagt de mediane score op de QOLIBRI-schaal 83 voor zowel mannen als vrouwen [15].
In de onderzoeksgroep bedroeg de gemiddelde QOLIBRI-score bij aanvang (week 1) 54.1 (SD = 13.1). Drie weken na de intensieve behandelweek, in week 7, was deze gestegen naar 70.8, wat neerkomt op een toename van 16.7 punten ten opzichte van de beginsituatie.
Figuur 5 geeft een overzicht van de ontwikkeling van de QOLIBRI-scores over de tijd.
Tabel 3 presenteert de gemiddelde QOLIBRI-totaalscores per behandelweek, inclusief het verschil ten opzichte van baseline. Voor de analyse van veranderingen in scores tussen elk tijdspunt en week 1 is gebruikgemaakt van gepaarde t-toetsen.
| Behandelweek | N | Gemiddelde | SD | Verschil t.o.v. week 1 | p-waarde | Cohen's d |
|---|---|---|---|---|---|---|
| 1 | 90 | 54.11 | 13.08 | — | — | — |
| 7 | 14 | 70.78 | 8.03 | 16.7 | 0.000104 | 1.47 |
| 12 | 86 | 68.63 | 12.09 | 14.5 | <2e-16 | 1.1 |
| 24 | 24 | 68.47 | 12.96 | 14.4 | 1.87e-05 | 1.1 |
| 48 | 32 | 72.57 | 10.98 | 18.5 | 3.16e-08 | 1.29 |
| 96 | 5 | 73.51 | 11.70 | 19.4 | 0.0167 | 1.77 |
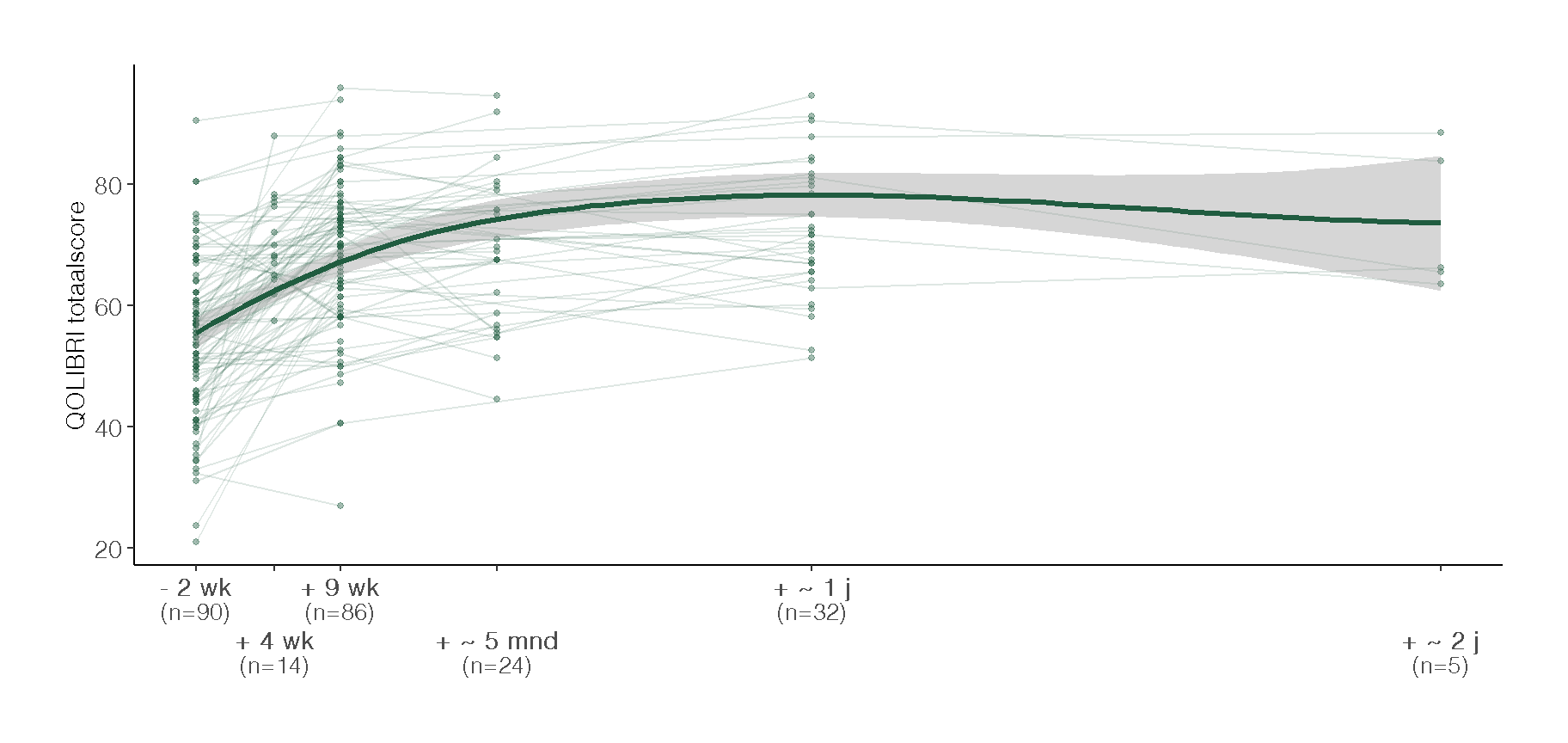
De groene lijn toont een loess-smoothing van het gemiddelde verloop met 95%-betrouwbaarheidsinterval.
2.5 Executief functioneren (DEX)
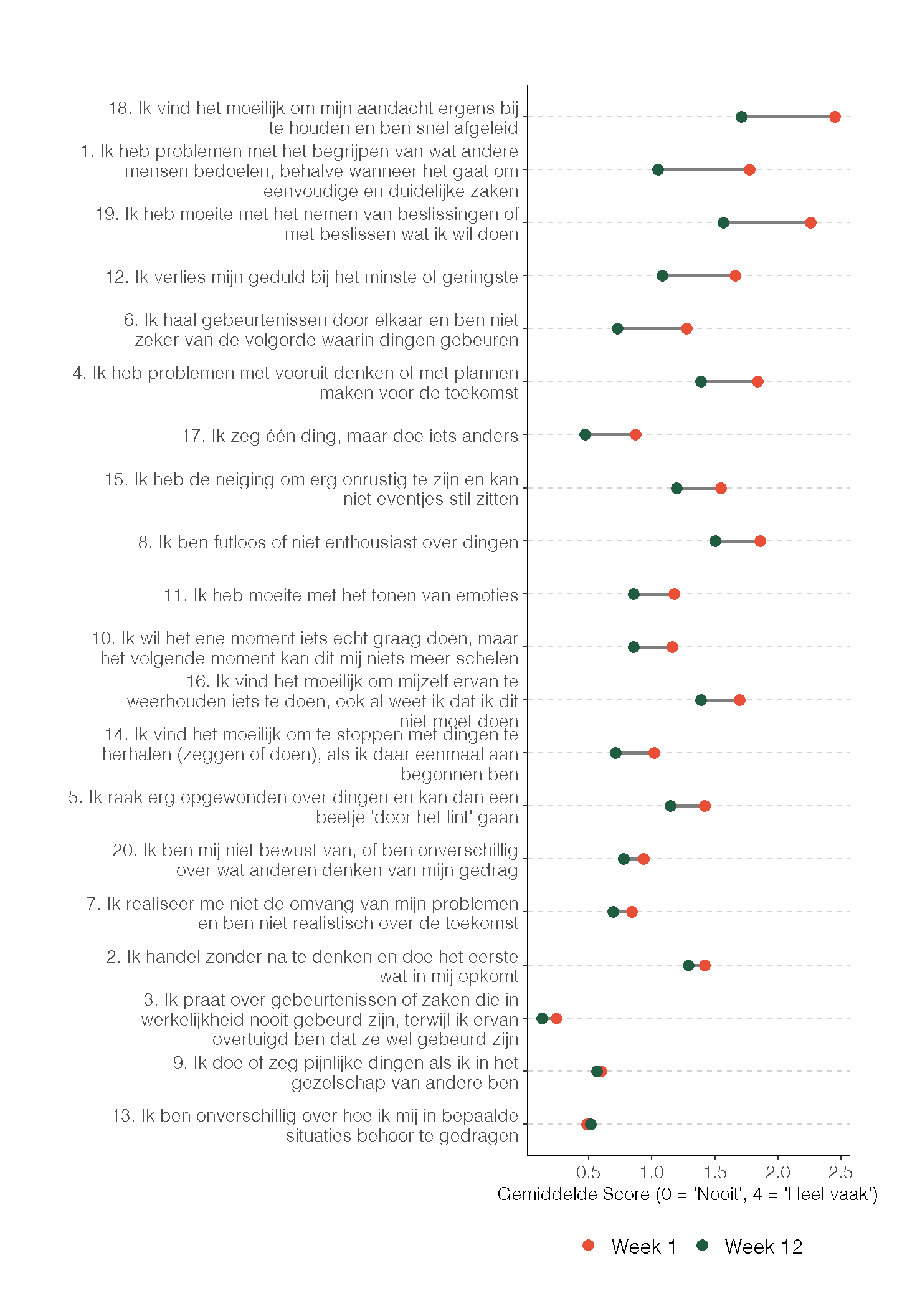
De Dysexecutive Questionnaire (DEX) werd ingevuld door de deelnemers zelf en door een door hen aangewezen naaste. De vragenlijst bestaat uit 20 items met een 5-puntsschaal (0 = nooit tot 4 = heel vaak). De totaalscore varieert van 0 tot 80, waarbij hogere scores wijzen op meer executieve klachten. Metingen zijn verricht in week 1 (baseline) en week 12 (einde behandeling). Van 61 deelnemers waren zowel een baseline- als een eindmeting beschikbaar, en voor 48 deelnemers was daarnaast ook een DEX-naaste ingevuld. Figuur 6 toont de gemiddelde scores van de 20 DEX-items in behandelweek 1 en 12. Tabel 4 presenteert de gemiddelde DEX-totaalscores per behandelweek, inclusief het verschil ten opzichte van baseline. Voor de analyse van veranderingen in scores tussen elk tijdspunt en baseline is gebruikgemaakt van gepaarde t-toetsen.
| Behandelweek | N | Gemiddelde | SD | Verschil t.o.v. week 1 | p-waarde | Cohen's d |
|---|---|---|---|---|---|---|
| 1 | 61 | 26.39 | 11.39 | 0.0 | — | — |
| 12 | 61 | 19.56 | 11.03 | -6.8 | 1.81e-06 | -0.68 |
Tabel 5 presenteert de gemiddelde DEX-naaste totaalscores per behandelweek, inclusief het verschil ten opzichte van baseline. Voor de analyse van veranderingen in scores tussen elk tijdspunt en baseline is gebruikgemaakt van gepaarde t-toetsen.
| Behandelweek | N | Gemiddelde | SD | Verschil t.o.v. week 1 | p-waarde | Cohen's d |
|---|---|---|---|---|---|---|
| 1 | 48 | 22.73 | 11.72 | 0.0 | — | — |
| 12 | 48 | 16.21 | 9.64 | -6.5 | 2.06e-05 | -0.68 |
3 Discussie
In dit manuscript presenteren we de uitkomsten van een op neuroplasticiteit gericht behandelprogramma bij mensen met niet-aangeboren hersenletsel (NAH), met week 12 als primair evaluatiemoment en week 1 als baseline. In lijn met eerder onafhankelijk onderzoek naar het CFX-programma [10] zien we bij een substantieel deel van de deelnemers duidelijke verbeteringen op zelfrapportage-uitkomsten, met aanwijzingen voor behoud op de middellange termijn.
Op de SCAT5 nam de gemiddelde symptoomlast sterk af ten opzichte van baseline (Δ = -26 punten op week 12, d = -1.2; p 2.35e-14). Belangrijk is dat de daling in klachten ook zichtbaar blijft op latere meetmomenten (bijv. week 24 (-25.1 punten) en week 48 (-22.4 punten)), met kleinere steekproeven.
Levenskwaliteit na hersenletsel (QOLIBRI) verbeterde gemiddeld met +14.5 punten (0–100 schaal) in week 12 (d = 1.1; p = <2e-16) en verhoogde verder in week 24 (+14.4) en 48 (+18.5).
Voor executief functioneren zagen we parallelle dalingen op de DEX (zelfrapportage; Δ = -6.8; d = -0.68; p = 1.81e-06) en op de DEX-naaste (proxy; Δ = -6.5; d = -0.68; p = 2.06e-05) in week 12. De convergentie tussen zelf- en naastebeoordeling versterkt de geloofwaardigheid van het signaal dat het dagelijks executief functioneren is verbeterd.
Ten aanzien van arbeidsinzetbaarheid (WAI) en werkparticipatie zien we een stijgende lijn. Bij deelnemers die bij start al werkten (n = 41) namen de gewerkte uren toe (15.4 → 18.2 → 22.8 uur per week; week 1, 24, 48). Onder deelnemers die op baseline 0 uur werkten (n = 29) en voor wie week 48-data beschikbaar zijn, keerde 55.6% (gedeeltelijk) terug naar werk. Deze laatste proportie betreft expliciet de subgroep mét beschikbare follow-up, omdat nog niet voor iedereen week 48 is verzameld. Samen genomen wijzen deze patronen op functionele winst die ook buiten vragenlijstscores zichtbaar wordt.
Relevante vergelijking van onze resultaten met andere behandelingen is beperkt, gezien het geringe aantal aanbieders, het schaarse gepubliceerde onderzoek naar neuroplasticiteitsgerichte behandelingen bij NAH en de heterogeniteit in behandelinhoud en uitkomstmaten. Onafhankelijk onderzoek naar de CFX-behandeling in Amerika [10] rapporteert een vergelijkbare klachtenreductie van -26.6 punten (59.5 → 32.9) op de SCAT5 één maand na behandeling, tegenover een afname van -26 punten (54.4 → 28.4) na 12 weken in deze studie. De verandering in kwaliteit van leven en arbeidsparticipatie zijn helaas niet meegenomen in het onderzoek naar de behandeling van CFX.
De waargenomen verbetering het resultaat zijn van meerdere, deels samenwerkende mechanismen. Biologische factoren (bijv. cardiovasculaire training als kernonderdeel van het programma), gedragsmatige mechanismen (bijv. graded exposure en het doorbreken van vermijdingsgedrag), en psychologische factoren (bijv. verbetering in coping en verwachtingsprocessen) kunnen elk bijdragen aan symptoomafname en herstel in arbeidsparticipatie. Daarnaast zijn niet-specifieke behandelcomponenten (aandacht en structuur) en herhaalde meting/leer- en oefeneffecten mogelijke verklaringen voor een deel van de winst—zeker op tests die herhaald worden. De overeenstemming tussen zelf- en naaste-scores op de DEX en de vertaling naar werkgerelateerde uitkomsten spreekt echter tegen dat het volledige effect toe te schrijven is aan louter verwachtings- of oefeneffecten.
De steekproef (n = 117; 70.9% vrouw; gem. leeftijd 43.4 jaar) representeert een populatie met heterogene achtergronden (gem. 4.2 jaar sinds letsel; bij ten minste 70.9% geen zichtbare laesies op MRI/CT). We zagen een lichte oververtegenwoordiging van hogeropgeleiden, wat de externe validiteit naar lager opgeleiden en sommige arbeidssectoren kan beperken. Variatie in programma-opbouw (volledig programma incl. mHBOT: 29.1%; zonder mHBOT: 47.9%; bij de rest onbekend) bemoeilijkt bovendien het toeschrijven van effecten aan specifieke componenten.
Sterktes van dit onderzoek zijn (1) de combinatie van meerdere, conceptueel aanvullende uitkomsten (klachtlast, kwaliteit van leven, executieve functies, werkparticipatie), (2) proxy-beoordelingen die een extern perspectief geven, en (3) meervoudige follow-ups tot en met week 48–96 bij een deel van de deelnemers. Beperkingen zijn (1) het ontbreken van een controlegroep en randomisatie; (2) uitval en missende data op latere tijdspunten, wat risico op selectiebias en overschatting/onderschatting van effecten meebrengt; (3) en mogelijke oefen- en verwachtingsinvloeden.
Onze resultaten tonen aan dat het merendeel van de personen met NAH die het neuroplasticiteitstraject volgden, substantiële en blijvende verbeteringen laat zien in symptoomlast en kwaliteit van leven, met parallelle winst in executieve functies en arbeidsparticipatie. Voor de klinische praktijk onderstreept dit het nut van multimodale trajecten die zowel somatische als gedragsmatige doelen adresseren, en het belang van gestructureerde follow-up met meerdere typen uitkomsten (klachten, functioneren, participatie).
Voor toekomstig onderzoek bevelen we aan: 1. Gerandomiseerde studies om causale conclusies te trekken en werkzame elementen (bijv. fysieke training, cognitieve training, leefstijladvies, exposure) te isoleren. 2. Langere follow-up en systematische monitoring van werkparticipatie, inclusief documentatie van context (bijvoorbeeld sector). 3. Datakwaliteit: standaardisatie van programmaregistratie (incl. mHBOT en andere componenten) en subgroepen (subdiagnose, psychologische profielen) om componentanalyses en dose–response-relaties mogelijk te maken. 4. Subgroep- en mechanisme-onderzoek (leeftijd, opleidingsniveau, tijd sinds letsel, baseline-ernst, psychologische profielen) om te identificeren wie het meest profiteert en via welke routes.
In deze populatie zien we op week 12 grote verbeteringen in symptoomlast (SCAT5), duidelijke winst in kwaliteit van leven (QOLIBRI) en consistente afname van executieve klachten (DEX, DEX-naaste), met gunstige trends in werkparticipatie. Deze bevindingen houden bij een deel van de deelnemers aan tot de middellange termijn. Door het ontbreken van een controlegroep vormen de resultaten geen direct bewijs voor behandel-effectiviteit, maar ze bieden bemoedigende aanknopingspunten voor gerichte, hypothesegedreven vervolgstudies naar de werkzame componenten en de mechanismen achter herstel bij NAH.
4 Methoden
4.1 Behandeling
In de neuroplasticiteitstraining van NeuroRC staat het versterken van zelfregulatie en het benutten van de plasticiteit van het brein centraal. Het behandeltraject bij NeuroRC bestaat uit een aantal gefaseerde stappen waarin intensieve neuroplasticiteitstraining wordt gecombineerd met leefstijlinterventies, met als doel het verbeteren van cognitief functioneren en zelfregulatie bij mensen met NAH.
Het traject start met een uitgebreide intake door een BIG-geregistreerde zorgprofessional (psycholoog of arts). Tijdens dit gesprek wordt beoordeeld of het programma passend is voor de cliënt. De behandeling richt zich met name op mensen waarbij cognitieve klachten, zoals overprikkeling, concentratieproblemen of mentale vermoeidheid, op de voorgrond staan.
Ongeveer twee weken vóór de intensieve behandelweek worden voormetingen afgenomen om de beginsituatie van de cliënt in kaart te brengen. Deze baseline wordt bepaald aan de hand van vragenlijsten, stressmetingen en neuropsychologische testen. In deze periode ontvangen cliënten tevens leefstijladviezen op het gebied van voeding, beweging, slaap, ademhaling en stressregulatie (waarbij gewerkt wordt met begrippen als stressmindset en groeimindset). De leefstijlveranderingen vormen een belangrijke voorbereiding op de training.
De kern van de behandeling is een intensieve neuroplasticiteitstraining, die plaatsvindt gedurende één week (vijf dagen, van 09:00 tot 16:00 uur), gevolgd door vier zogenoemde boostermomenten in de weken erna. Tijdens de trainingsweek wordt dagelijks een vaste cyclus doorlopen, bestaande uit drie fasen: Activatie, Breintraining en Consolidatie.
In de activatiefase wordt het lichaam via korte intervallen van fysieke inspanning (zoals HIIT en krachttraining) in een staat van verhoogde fysiologische arousal gebracht, gevolgd door gerichte ademhalingsoefeningen om het herstel te bevorderen en om de omschakeling van het autonome zenuwstelsel tussen sympatische en parasympatische activiteit te trainen. Hartslag en hartslagvariabiliteit (HRV) worden gebruikt dit proces te monitoren.
De tweede fase, de breintraining, bestaat uit cognitieve en sensorimotorische oefeningen waarin het brein simultaan op meerdere domeinen wordt aangesproken — zoals balans, motoriek, auditieve en visuele verwerking, en werkgeheugen. Denk hierbij aan taken zoals balansoefeningen op een balansbal gecombineerd met mentale rekentaken, terwijl muziek op de achtergrond speelt. De training is bewust uitdagend ontworpen: het maken van fouten en het omgaan met lichte frustratie zijn expliciet onderdeel van het proces.
In de consolidatiefase volgt een rustperiode van 60 minuten, waarin deelnemers gebruikmaken van ontspanningstechnieken in een prikkelarme ruimte. Ook hier wordt de HRV gemonitord om het herstellend vermogen na inspanning in kaart te brengen.
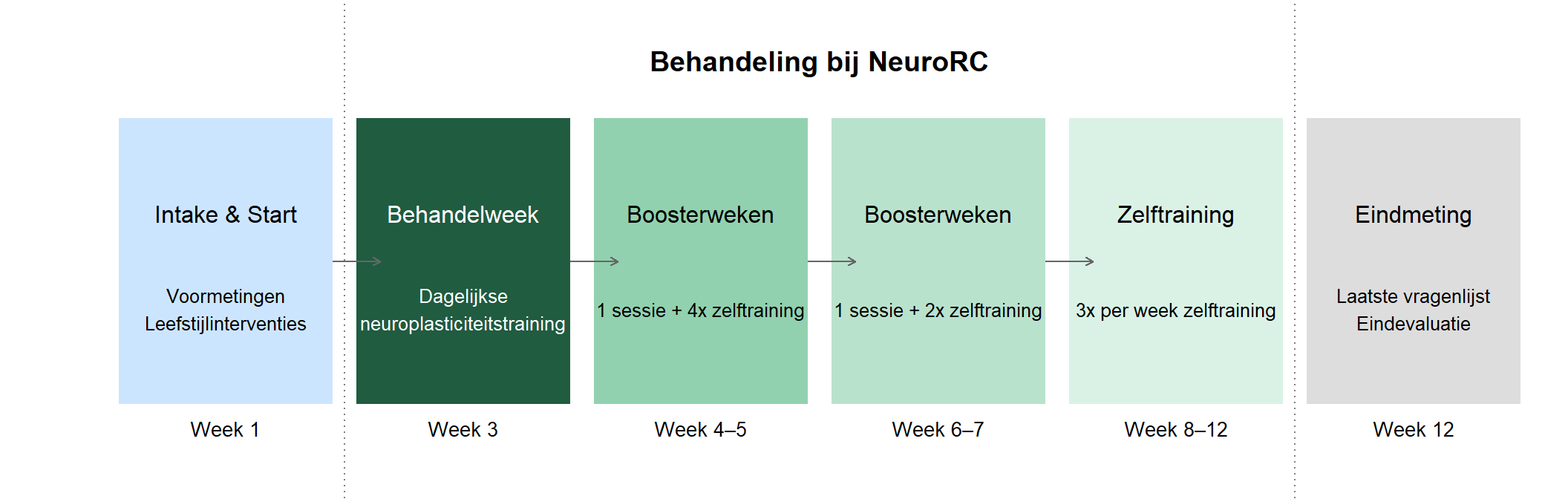
Gedurende het gehele traject is er intensieve begeleiding door een vast team van trainers en behandelaren. In totaal vinden vier evaluatiemomenten plaats: twee korte en twee uitgebreide gesprekken, waarin wordt geëvalueerd hoe het traject verloopt en in welke mate de nieuw aangeleerde vaardigheden worden toegepast in het dagelijks leven.
4.2 Meetmomenten
De dataverzameling vond plaats op vaste meetmomenten (Tabel 6), waarvan de intensieve behandelweek (uitgevoerd in week 3 van het traject) het referentiepunt vormt. In figuren en tabellen hanteren we de notatie +1 week, +9 weken, +5 maanden, +1 jaar en +2 jaar om deze meetmomenten aan te duiden, steeds ten opzichte van de behandelweek in week 3.
| Tijd.t.o.v..behandelweek | Meetweek | Omschrijving |
|---|---|---|
| –2 weken | Week 1 | Baseline |
| +1 week | Week 4 | 1 week na de intensieve behandelweek |
| +9 weken | Week 12 | Officiële afsluiting traject |
| +~5 maanden | Week 24 | Follow-up |
| +~1 jaar | Week 48 | Follow-up |
| +~2 jaar | Week 96 | Langetermijn follow-up |
4.3 Meetinstrumenten
De karakteristieken en het functioneren van de deelnemers werden geëvalueerd aan de hand van herhaalde vragenlijsten en multidisciplinaire metingen (zie Figuur 1). Deze omvatten de volgende componenten:
Intakevragenlijst: Deze vragenlijst werd afgenomen om gedetailleerde informatie te verzamelen over de demografische en medische achtergrond van de deelnemers, inclusief relevante persoonskenmerken en specifieke kenmerken van hun hersenletsel.
Symptoomlast: De symptoomlast werd gekwantificeerd met behulp van de Sports Concussion Assessment Tool – 5th edition (SCAT5).
Kwaliteit van leven: De kwaliteit van leven van de deelnemers werd gemeten met de Quality of Life after Brain Injury (QOLIBRI) vragenlijst.
Werkgerelateerd functioneren: Het werkgerelateerd functioneren werd geëvalueerd met de Work Ability Index (WAI).
4.3.1 Work Ability Index (WAI)
De afgenomen versie van de WAI bestond uit zes vragen, waarmee de volgende dimensies van werkvermogen werden bevraagd:
Is je beroep fysiek belastend (veel staan/lopen), mentaal belastend (zittend beroep) of beide?
Hoeveel punten zou je dan geven aan je huidig werkvermogen? (0 betekent dat je momenteel helemaal niet kan werken)
Hoe schat jij jouw huidig werkvermogen in ten aanzien van de fysieke vereisten van je werk?
Hoe schat jij jouw huidig werkvermogen in ten aanzien van de mentale vereisten van je werk?
Hoeveel uren werk je op dit moment per week?
Hoeveel uur werkte je voordat je ziek werd?
Voor de analyse zijn de ruwe gegevens opgeschoond: tekstuele of open antwoorden in intervalvorm, zoals 36–40, werden omgerekend naar het midden van het bereik (in dit geval 38). Antwoorden als 40+ zijn als maximale waarde geïnterpreteerd en geconverteerd naar 40. Alle scores zijn vervolgens omgezet naar numerieke waarden voor verdere analyse.
5 Bijlagen
5.1 Subgroep cliënten met geldige SCAT5-voormeting en -nameting
| Subcategorie | Eigenschap | Niveau | N (%) | Gemiddelde (SD) |
|---|---|---|---|---|
| Demografische gegevens | Geslacht | Vrouwelijk | 63 (70%) | |
| Mannelijk | 27 (30%) | |||
| Leeftijd bij start behandeling | 90 (100%) | 42.3 (12.0) | ||
| Opleidingsniveau | Hbo-, wo-bachelor | 37 (41.1%) | ||
| Havo, vwo, mbo2-4 | 25 (27.8%) | |||
| Hbo-, wo-master, doctor | 24 (26.7%) | |||
| Onbekend | 2 (2.2%) | |||
| Vmbo, havo-, vwo-onderbouw, mbo1 | 2 (2.2%) | |||
| Kenmerken NAH | Soort letsel | NAH zonder zichtbare schade op MRI of CT scan | 64 (71.1%) | |
| NAH met zichtbare schade op MRI of CT scan | 24 (26.7%) | |||
| Onbekend | 2 (2.2%) | |||
| Jaren sinds letsel | 88 (97.8%) | 4.4 (5.0) | ||
| Subdiagnose | Post commotioneel syndroom (aanhoudende klachten na hersenschudding) | 40 (44.4%) | ||
| Hersenkneuzing | 13 (14.4%) | |||
| CVA (hersenbloeding of herseninfarct) | 11 (12.2%) | |||
| Anders | 9 (10%) | |||
| Traumatisch hersenletsel met hersenbloeding | 5 (5.6%) | |||
| Diffuus axonaal letsel | 3 (3.3%) | |||
| Onbekend | 3 (3.3%) | |||
| Ontsteking (bijvoorbeeld meningitis of cerebritis) | 3 (3.3%) | |||
| Hersenoperatie | 1 (1.1%) | |||
| Hersentumor | 1 (1.1%) | |||
| Status na shock / IC / reanimatie | 1 (1.1%) | |||
| Behandeling | Behandeling NeuroRC | Intensieve week + boosterdagen | 54 (60%) | |
| Onbekend | 19 (21.1%) | |||
| Intensieve week + mHBOT + boosterdagen | 13 (14.4%) | |||
| Intensieve week | 4 (4.4%) | |||
| Behandelgeschiedenis | Gevolgde behandelingen | Eerste lijns fysiotherapie | 33 (36.7%) | |
| Eerste lijns ergotherapie | 31 (34.4%) | |||
| Eerste lijns psycholoog | 30 (33.3%) | |||
| Revalidatie poliklinisch | 23 (25.6%) | |||
| Neurovisuele therapie | 14 (15.6%) | |||
| Revalidatie klinisch | 13 (14.4%) | |||
| Geen behandeling | 12 (13.3%) | |||
| Behanding bij een 2e lijns GGZ instelling of psychiater | 9 (10%) | |||
| Onbekend | 7 (7.8%) | |||
| Hersenz | 6 (6.7%) |
5.2 Subgroep cliënten met geldige QOLIBRI-voormeting en -nameting
| Subcategorie | Eigenschap | Niveau | N (%) | Gemiddelde (SD) |
|---|---|---|---|---|
| Demografische gegevens | Geslacht | Vrouwelijk | 61 (67.8%) | |
| Mannelijk | 29 (32.2%) | |||
| Leeftijd bij start behandeling | 90 (100%) | 44.3 (11.5) | ||
| Opleidingsniveau | Hbo-, wo-bachelor | 33 (36.7%) | ||
| Havo, vwo, mbo2-4 | 30 (33.3%) | |||
| Hbo-, wo-master, doctor | 21 (23.3%) | |||
| Onbekend | 3 (3.3%) | |||
| Vmbo, havo-, vwo-onderbouw, mbo1 | 3 (3.3%) | |||
| Kenmerken NAH | Soort letsel | NAH zonder zichtbare schade op MRI of CT scan | 59 (65.6%) | |
| NAH met zichtbare schade op MRI of CT scan | 29 (32.2%) | |||
| Onbekend | 2 (2.2%) | |||
| Jaren sinds letsel | 88 (97.8%) | 4.4 (6.7) | ||
| Subdiagnose | Post commotioneel syndroom (aanhoudende klachten na hersenschudding) | 41 (45.6%) | ||
| CVA (hersenbloeding of herseninfarct) | 13 (14.4%) | |||
| Hersenkneuzing | 11 (12.2%) | |||
| Anders | 9 (10%) | |||
| Traumatisch hersenletsel met hersenbloeding | 4 (4.4%) | |||
| Diffuus axonaal letsel | 3 (3.3%) | |||
| Onbekend | 3 (3.3%) | |||
| Ontsteking (bijvoorbeeld meningitis of cerebritis) | 3 (3.3%) | |||
| Hersenoperatie | 1 (1.1%) | |||
| Pre-eclampsie / HELLP | 1 (1.1%) | |||
| Status na shock / IC / reanimatie | 1 (1.1%) | |||
| Behandeling | Behandeling NeuroRC | Intensieve week + boosterdagen | 39 (43.3%) | |
| Intensieve week + mHBOT + boosterdagen | 27 (30%) | |||
| Onbekend | 20 (22.2%) | |||
| Intensieve week | 4 (4.4%) | |||
| Behandelgeschiedenis | Gevolgde behandelingen | Eerste lijns fysiotherapie | 32 (35.6%) | |
| Eerste lijns psycholoog | 26 (28.9%) | |||
| Eerste lijns ergotherapie | 25 (27.8%) | |||
| Revalidatie poliklinisch | 22 (24.4%) | |||
| Geen behandeling | 15 (16.7%) | |||
| Neurovisuele therapie | 13 (14.4%) | |||
| Revalidatie klinisch | 11 (12.2%) | |||
| Onbekend | 10 (11.1%) | |||
| Behanding bij een 2e lijns GGZ instelling of psychiater | 9 (10%) | |||
| Hersenz | 5 (5.6%) |
5.3 Subgroep cliënten met geldige WAI-voormeting en -nameting
| Subcategorie | Eigenschap | Niveau | N (%) | Gemiddelde (SD) |
|---|---|---|---|---|
| Demografische gegevens | Geslacht | Vrouwelijk | 44 (62.9%) | |
| Mannelijk | 26 (37.1%) | |||
| Leeftijd bij start behandeling | 70 (100%) | 45.0 (10.6) | ||
| Opleidingsniveau | Hbo-, wo-bachelor | 30 (42.9%) | ||
| Havo, vwo, mbo2-4 | 21 (30%) | |||
| Hbo-, wo-master, doctor | 14 (20%) | |||
| Onbekend | 3 (4.3%) | |||
| Vmbo, havo-, vwo-onderbouw, mbo1 | 2 (2.9%) | |||
| Kenmerken NAH | Soort letsel | NAH zonder zichtbare schade op MRI of CT scan | 46 (65.7%) | |
| NAH met zichtbare schade op MRI of CT scan | 22 (31.4%) | |||
| Onbekend | 2 (2.9%) | |||
| Jaren sinds letsel | 68 (97.1%) | 4.1 (5.3) | ||
| Subdiagnose | Post commotioneel syndroom (aanhoudende klachten na hersenschudding) | 36 (51.4%) | ||
| CVA (hersenbloeding of herseninfarct) | 8 (11.4%) | |||
| Anders | 6 (8.6%) | |||
| Hersenkneuzing | 6 (8.6%) | |||
| Traumatisch hersenletsel met hersenbloeding | 4 (5.7%) | |||
| Diffuus axonaal letsel | 3 (4.3%) | |||
| Onbekend | 2 (2.9%) | |||
| Ontsteking (bijvoorbeeld meningitis of cerebritis) | 2 (2.9%) | |||
| Hersenoperatie | 1 (1.4%) | |||
| Pre-eclampsie / HELLP | 1 (1.4%) | |||
| Status na shock / IC / reanimatie | 1 (1.4%) | |||
| Behandeling | Behandeling NeuroRC | Intensieve week + boosterdagen | 28 (40%) | |
| Intensieve week + mHBOT + boosterdagen | 27 (38.6%) | |||
| Onbekend | 12 (17.1%) | |||
| Intensieve week | 3 (4.3%) | |||
| Behandelgeschiedenis | Gevolgde behandelingen | Eerste lijns fysiotherapie | 24 (34.3%) | |
| Eerste lijns psycholoog | 18 (25.7%) | |||
| Eerste lijns ergotherapie | 17 (24.3%) | |||
| Revalidatie poliklinisch | 17 (24.3%) | |||
| Geen behandeling | 15 (21.4%) | |||
| Behanding bij een 2e lijns GGZ instelling of psychiater | 9 (12.9%) | |||
| Neurovisuele therapie | 8 (11.4%) | |||
| Onbekend | 7 (10%) | |||
| Revalidatie klinisch | 6 (8.6%) | |||
| Hersenz | 3 (4.3%) |
5.4 Subgroep cliënten met geldige DEX-voormeting en -nameting
| Subcategorie | Eigenschap | Niveau | N (%) | Gemiddelde (SD) |
|---|---|---|---|---|
| Demografische gegevens | Geslacht | Vrouwelijk | 42 (68.9%) | |
| Mannelijk | 19 (31.1%) | |||
| Leeftijd bij start behandeling | 61 (100%) | 44.3 (12.2) | ||
| Opleidingsniveau | Hbo-, wo-bachelor | 24 (39.3%) | ||
| Havo, vwo, mbo2-4 | 18 (29.5%) | |||
| Hbo-, wo-master, doctor | 15 (24.6%) | |||
| Onbekend | 2 (3.3%) | |||
| Vmbo, havo-, vwo-onderbouw, mbo1 | 2 (3.3%) | |||
| Kenmerken NAH | Soort letsel | NAH zonder zichtbare schade op MRI of CT scan | 42 (68.9%) | |
| NAH met zichtbare schade op MRI of CT scan | 17 (27.9%) | |||
| Onbekend | 2 (3.3%) | |||
| Jaren sinds letsel | 59 (96.7%) | 4.4 (5.6) | ||
| Subdiagnose | Post commotioneel syndroom (aanhoudende klachten na hersenschudding) | 29 (47.5%) | ||
| Anders | 7 (11.5%) | |||
| CVA (hersenbloeding of herseninfarct) | 6 (9.8%) | |||
| Hersenkneuzing | 6 (9.8%) | |||
| Traumatisch hersenletsel met hersenbloeding | 4 (6.6%) | |||
| Diffuus axonaal letsel | 3 (4.9%) | |||
| Onbekend | 2 (3.3%) | |||
| Ontsteking (bijvoorbeeld meningitis of cerebritis) | 2 (3.3%) | |||
| Hersenoperatie | 1 (1.6%) | |||
| Status na shock / IC / reanimatie | 1 (1.6%) | |||
| Behandeling | Behandeling NeuroRC | Intensieve week + boosterdagen | 41 (67.2%) | |
| Intensieve week + mHBOT + boosterdagen | 8 (13.1%) | |||
| Onbekend | 8 (13.1%) | |||
| Intensieve week | 4 (6.6%) | |||
| Behandelgeschiedenis | Gevolgde behandelingen | Eerste lijns fysiotherapie | 26 (42.6%) | |
| Eerste lijns psycholoog | 25 (41%) | |||
| Eerste lijns ergotherapie | 23 (37.7%) | |||
| Revalidatie poliklinisch | 15 (24.6%) | |||
| Neurovisuele therapie | 11 (18%) | |||
| Revalidatie klinisch | 9 (14.8%) | |||
| Behanding bij een 2e lijns GGZ instelling of psychiater | 7 (11.5%) | |||
| Geen behandeling | 5 (8.2%) | |||
| Hersenz | 4 (6.6%) | |||
| Onbekend | 4 (6.6%) |
5.5 Subgroep cliënten met geldige DEX-naaste-voormeting en -nameting
| Subcategorie | Eigenschap | Niveau | N (%) | Gemiddelde (SD) |
|---|---|---|---|---|
| Demografische gegevens | Geslacht | Vrouwelijk | 30 (62.5%) | |
| Mannelijk | 18 (37.5%) | |||
| Leeftijd bij start behandeling | 48 (100%) | 44.9 (11.7) | ||
| Opleidingsniveau | Hbo-, wo-bachelor | 21 (43.8%) | ||
| Havo, vwo, mbo2-4 | 13 (27.1%) | |||
| Hbo-, wo-master, doctor | 11 (22.9%) | |||
| Vmbo, havo-, vwo-onderbouw, mbo1 | 2 (4.2%) | |||
| Onbekend | 1 (2.1%) | |||
| Kenmerken NAH | Soort letsel | NAH zonder zichtbare schade op MRI of CT scan | 32 (66.7%) | |
| NAH met zichtbare schade op MRI of CT scan | 15 (31.2%) | |||
| Onbekend | 1 (2.1%) | |||
| Jaren sinds letsel | 47 (97.9%) | 5.1 (6.1) | ||
| Subdiagnose | Post commotioneel syndroom (aanhoudende klachten na hersenschudding) | 22 (45.8%) | ||
| Anders | 6 (12.5%) | |||
| Hersenkneuzing | 6 (12.5%) | |||
| CVA (hersenbloeding of herseninfarct) | 4 (8.3%) | |||
| Diffuus axonaal letsel | 3 (6.2%) | |||
| Traumatisch hersenletsel met hersenbloeding | 3 (6.2%) | |||
| Hersenoperatie | 1 (2.1%) | |||
| Onbekend | 1 (2.1%) | |||
| Ontsteking (bijvoorbeeld meningitis of cerebritis) | 1 (2.1%) | |||
| Status na shock / IC / reanimatie | 1 (2.1%) | |||
| Behandeling | Behandeling NeuroRC | Intensieve week + boosterdagen | 33 (68.8%) | |
| Onbekend | 7 (14.6%) | |||
| Intensieve week + mHBOT + boosterdagen | 5 (10.4%) | |||
| Intensieve week | 3 (6.2%) | |||
| Behandelgeschiedenis | Gevolgde behandelingen | Eerste lijns psycholoog | 21 (43.8%) | |
| Eerste lijns fysiotherapie | 20 (41.7%) | |||
| Eerste lijns ergotherapie | 17 (35.4%) | |||
| Revalidatie poliklinisch | 12 (25%) | |||
| Neurovisuele therapie | 9 (18.8%) | |||
| Revalidatie klinisch | 8 (16.7%) | |||
| Behanding bij een 2e lijns GGZ instelling of psychiater | 7 (14.6%) | |||
| Geen behandeling | 5 (10.4%) | |||
| Hersenz | 4 (8.3%) | |||
| Onbekend | 3 (6.2%) |
Bronnen
Citaat
@online{theeuwes2025,
author = {Theeuwes, Bente and Koster-Top, Rosanne and Doornbos,
Adriaan},
title = {Effectiviteit van een Neuroplasticiteitsgerichte Behandeling
bij Niet-Aangeboren Hersenletsel},
date = {2025-12-18},
langid = {nl},
abstract = {**Achtergrond**: Niet-aangeboren hersenletsel (NAH) gaat
vaak gepaard met aanhoudende cognitieve en fysieke klachten die het
dagelijks functioneren belemmeren. NeuroRC ontwikkelde een
neuroplasticiteitsgerichte interventie die zich richt op het
verbeteren van cognitieve belastbaarheid en veerkracht.
**Doelstelling:** Deze studie onderzocht de effectiviteit van het
behandelprogramma bij individuen met NAH op het gebied van
symptoomlast, kwaliteit van leven en werkvermogen. **Methode:** In
totaal namen 119 cliënten met NAH deel aan het programma. Voor en na
de interventie werden meerdere vragenlijsten afgenomen, waaronder de
SCAT5 Symptoomevaluatie, Quality of Life after Brain Injury
(QOLIBRI), de Work Ability Index (WAI) en het executief functioneren
(DEX). Veranderingen in symptoomlast en functioneren werden
geëvalueerd met behulp van gepaarde t-toetsen, en effectgroottes.
Dit betreft een tussentijdse analyse van een lopend onderzoek;
behandelingen en dataverzameling zijn nog gaande. **Resultaten:** De
gemiddelde symptoomernst nam significant af tussen baseline en week
12 (gemiddelde afname: -29.5 punten; p \textless{} .001, Cohen’s d =
-1.21). Op de QOLIBRI werd eveneens een significante verbetering
waargenomen: de gemiddelde totaalscore steeg van 53.55 bij baseline
naar 67.84 in week 12 (gemiddeld verschil = 14.3 punten; p
\textless{} .001, Cohen’s d = 1.08). Deelnemers werkten voorafgaand
aan de behandeling gemiddeld 13.7 uur per week; circa één jaar na
het traject was dit toegenomen tot gemiddeld 22.8 uur per week.
**Conclusie:** Het behandelprogramma van NeuroRC laat veelbelovende
effecten zien op symptoomvermindering en dagelijks functioneren bij
cliënten met NAH. Deze resultaten onderstrepen het potentieel van
intensieve, neuroplasticiteitsgerichte interventies voor deze
doelgroep.}
}